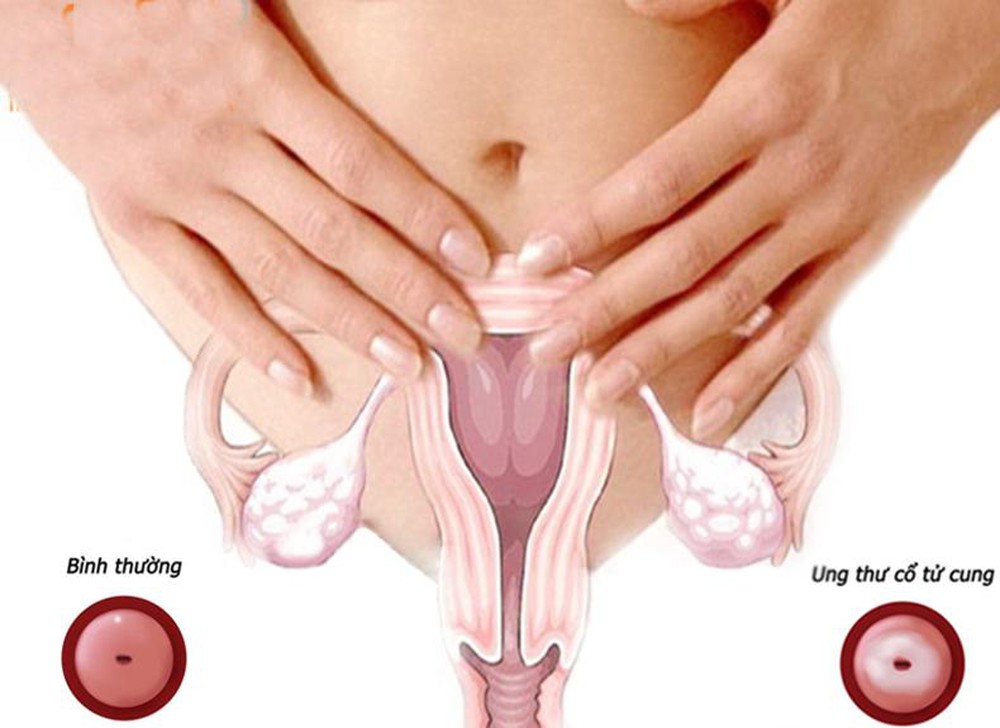
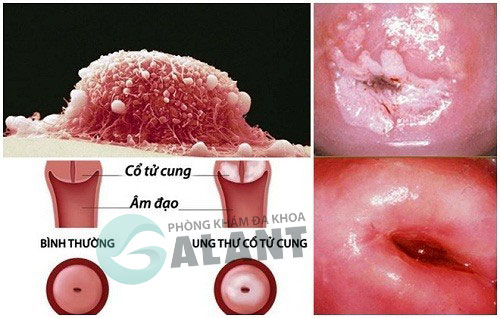
Ung thư cổ tử cung là một trong những bệnh ung thư phổ biến nhất ở phụ nữ, đặc biệt là những người trên 30 tuổi. Theo ghi nhận Ung thư 2018, Việt Nam có khoảng 4.200 ca mắc mới và số ca tử vong hơn 2.400. Phần lớn các bệnh nhân khám và điều trị ở giai đoạn cuối. Những con số trên là lời cảnh tỉnh để chị em phụ nữ quan tâm hơn đến sức khỏe của mình.
Khái quát ung thư cổ tử cung
Ung thư cổ tử cung là do sự hiện diện của virus HPV. HPV được phát hiện ở 99% các khối u cổ tử cung, đặc biệt là HPV týp 16 và 18. Tầm soát ung thư rất quan trọng. Các phương pháp sàng lọc ung thư hiện nay bao gồm phết tế bào cổ tử cung, xét nghiệm HPV và kiểm tra cổ tử cung bằng xét nghiệm axetat.
Từ nhiều năm nay, xét nghiệm Pap là tiêu chuẩn để phát hiện sớm ung thư cổ tử cung, giúp giảm tỷ lệ mắc 60-90% và giảm tỷ lệ tử vong 90%. Tuy nhiên, giới hạn của tế bào học là độ nhạy 50%. Xét nghiệm HPV gần đây đã được đưa vào các chương trình sàng lọc. DNA của HPV hiện diện trong hầu như tất cả các bệnh ung thư cổ tử cung, và một số nghiên cứu nhạy cảm hơn với các tổn thương CIN 2+ so với tế bào học.
Những phương pháp sàng lọc ung thư cổ tử cung
Bởi vì sàng lọc ung thư cổ tử cung phát hiện các tổn thương tiền ung thư, những tổn thương này được điều trị thích hợp trước khi chúng tiến triển thành ung thư xâm lấn. Việc sàng lọc có thể được thực hiện bằng xét nghiệm Pap hoặc xét nghiệm HPV hoặc kết hợp cả hai. Mẫu tế bào cổ tử cung và mẫu HPV được lấy trong quá trình đặt máy soi cổ tử cung.
Đối với một số mẫu xét nghiệm Pap, một mẫu có thể được sử dụng cho cả hai xét nghiệm, trong khi những mẫu khác có thể được chiết xuất thành hai mẫu riêng biệt.
Kiểm tra ung thư cổ tử cung Xét nghiệm tế bào học Pap – Có hai loại mẫu tế bào học.
Cả hai phương pháp đều lấy tế bào từ cả bên ngoài và bên trong cổ tử cung để đánh giá vùng chuyển tiếp, vùng có nguy cơ ung thư cổ tử cung cao nhất.
Dụng cụ lấy mẫu – Một số dụng cụ được sử dụng để lấy mẫu tế bào cổ tử cung. Pap (spatula) và phết tế bào cổ tử cung là bàn chải tế bào học cổ tử cung để thu thập nhiều tế bào hơn que phết bằng gỗ. Gạc không được sử dụng vì rất ít tế bào được thu thập và không phát hiện được tổn thương CIN như hai dụng cụ còn lại.
Cách lấy mẫu:
Thu thập các tế bào bằng que pap (đối với mẫu chất lỏng, que nhựa là một lựa chọn thay thế tốt cho que pap bằng gỗ. Que gỗ hoặc que nhựa đều phù hợp với phương pháp phết tế bào cổ tử cung truyền thống). Máu đục gây trở ngại cho phương pháp Pap truyền thống Kết quả phết tế bào nhiều hơn chất lỏng – bàn chải lấy mẫu tế bào cố định được đưa vào lỗ cổ tử cung Sau đó che cổ bên ngoài và xoay mẫu 180 độ.
Hoặc, nếu sử dụng bàn chải: các sợi lông trung tâm được đưa vào lỗ cổ tử cung và bên ngoài lông được đưa vào lỗ cổ tử cung. Quay chổi năm lần. Trong xét nghiệm Pap truyền thống, phết tế bào cổ tử cung được lấy từ bên ngoài và bên trong cổ họng và phết lên một phiến kính. Các tiêu bản nhanh chóng được ổn định trong >95% ête etylic hoặc cồn 95%. Có thể sử dụng bình xịt, nhưng hãy phun cách xa phiến kính 10 inch để tránh phá vỡ các tế bào trên phiến kính. Nếu phải làm lại tế bào học cổ tử cung (ví dụ xét nghiệm cũ không đạt tiêu chuẩn) thì khoảng cách 15-20 ngày giữa 2 lần xét nghiệm không ảnh hưởng đến kết quả.
Phương pháp sàng lọc ung thư cổ tử cung – xét nghiệm HPV
Nguyên nhân phổ biến nhất của ung thư cổ tử cung là sự tồn tại dai dẳng sau khi nhiễm HPV. HPV được phát hiện trong 99% các khối u cổ tử cung, đặc biệt là các phân nhóm như HPV 16 và 18.
Theo Tổ chức Y tế Thế giới, sinh lý bệnh của ung thư cổ tử cung: ung thư biểu mô tế bào vảy, ung thư biểu mô tuyến, các loại khác: ung thư biểu mô tế bào vảy, ung thư biểu mô thần kinh nội tiết và ung thư cổ tử cung không biệt hóa.
Ung thư biểu mô tế bào vảy chiếm 70-8% và ung thư biểu mô tuyến chiếm 20-25%. Các loại hiếm gặp khác, chẳng hạn như ung thư biểu mô tuyến tế bào rõ ràng và ung thư biểu mô tuyến trung bình, dường như không liên quan đến HPV.
3 xét nghiệm HPV được Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt cho thấy tất cả các loại nguy cơ cao. Xét nghiệm HPV cobas đối với HPV týp 16 và 18 và các týp 12 khác được sử dụng để sàng lọc. Một mẫu HPV được lấy từ bên trong cổ họng bằng thìa hoặc bàn chải và đặt trong dung dịch bảo quản.
Nhiều giải pháp cố định tế bào có thể được sử dụng để kiểm tra cùng một mẫu cho cả HPV và tế bào học. Một mẫu tự thu thập để xét nghiệm HPV từ một bệnh nhân đã được sử dụng. Phụ nữ thu thập dịch tiết âm đạo, bàn chải tế bào, rửa cổ tử cung và âm đạo bằng cách sử dụng các mẫu từ tăm bông.
Các phương pháp lấy mẫu HPV khác
Phân tích nước tiểu HPV đã được đề xuất nhưng không có sẵn trên lâm sàng. Xét nghiệm này có thể hữu ích nếu xét nghiệm HPV đơn thuần (không xét nghiệm tế bào học cổ tử cung) được sử dụng để sàng lọc ung thư cổ tử cung.
Hiệu quả của xét nghiệm nước tiểu được đánh giá trong một phân tích tổng hợp của 14 nghiên cứu liên quan đến 1443 phụ nữ. Hầu hết các nghiên cứu đều sử dụng phương pháp phản ứng PCR có bán trên thị trường và kết quả phết cổ tử cung được sử dụng làm tiêu chuẩn tham khảo.
Độ nhạy là 77% và độ đặc hiệu là 88% để phát hiện HPV nguy cơ cao. Phát hiện HPV 16 và 18 có độ nhạy 73% và độ đặc hiệu 98%. Độ nhạy cao hơn đáng kể về mặt thống kê khi các mẫu nước tiểu được thu thập dưới dạng mẫu trắng ban đầu so với khi được thu thập ngẫu nhiên hoặc ở giữa.
Các xét nghiệm như vậy có tiềm năng cho các thử nghiệm quy mô lớn và là một phương pháp thay thế khi việc kiểm tra cổ tử cung-âm đạo thường không kinh tế hoặc khó có thể thực hiện được do các rào cản văn hóa.
Test Acetic (VIA)
Xét nghiệm Pap được coi là tiêu chuẩn chăm sóc trong tầm soát ung thư cổ tử cung, giúp giảm tỷ lệ mắc bệnh 60-90% và tỷ lệ tử vong 90%. Tuy nhiên, xét nghiệm tế bào học có giới hạn độ nhạy khoảng 50%.
Xét nghiệm HPV gần đây đã được đưa vào như một công cụ sàng lọc HPV vì HPV có mặt trong hầu hết các bệnh ung thư cổ tử cung và nhạy cảm hơn với các tổn thương CIN 2 so với tế bào học trong một số nghiên cứu. Xét nghiệm Pap còn phụ thuộc vào chủ quan và kinh nghiệm của bác sĩ giải phẫu bệnh. Đọc đi đọc lại các slide có thể gây mệt mỏi và ảnh hưởng đến kết quả.
Việc kết hợp hai xét nghiệm tầm soát ung thư cổ tử cung: xét nghiệm HPV và xét nghiệm phết tế bào cổ tử cung Pap smear giúp tăng độ nhạy và độ đặc hiệu của kết quả, hạn chế việc điều trị quá mức cả hai xét nghiệm, đây là một nhược điểm của phương pháp này.
Trực quan hóa kết quả xét nghiệm HPV và axit hoạt tính (VIA) cân bằng điểm mạnh và điểm yếu của từng xét nghiệm, tối đa hóa việc sàng lọc, đồng thời tăng độ nhạy và độ đặc hiệu của xét nghiệm. Kết hợp hai bài kiểm tra có thể được thực hiện theo hai cách. Kết quả bất thường được sàng lọc để phát hiện dương tính, sau đó xét nghiệm lần thứ hai hoặc xét nghiệm cả hai cùng một lúc.
Phụ nữ dưới 30 tuổi: Xét nghiệm Pap 3 năm một lần. Độ đặc hiệu thấp và giá trị tiên đoán dương tính thấp tương ứng làm hạn chế tính hữu ích của xét nghiệm HPV như một phương thức sàng lọc ở phụ nữ có khả năng nhiễm HPV thoáng qua cao. Các thử nghiệm ngẫu nhiên đã chỉ ra rằng xét nghiệm HPV ở phụ nữ dưới 30 tuổi giúp phát hiện đáng kể tình trạng nhiễm trùng HPV thoáng qua và soi cổ tử cung không cần thiết.
Phụ nữ trên 30 tuổi có thể được sàng lọc mỗi năm một lần. Đánh giá sàng lọc: Tiêu chuẩn vàng để đánh giá sàng lọc là soi cổ tử cung và sinh thiết trực tiếp các tổn thương nghi ngờ. Soi cổ tử cung âm tính giả, sử dụng các tiêu chuẩn chẩn đoán có độ nhạy cao, bỏ sót một số trường hợp ung thư cổ tử cung.
Dự phòng ung thư
Hiện có ba loại vắc-xin được phê duyệt và sử dụng để ngăn ngừa ung thư cổ tử cung. Vắc xin ngừa HPV týp 2 (HPV 16 và 18), vắc xin ngừa HPV týp 4 (có thêm týp 5 và 11 gây ung thư cổ tử cung u sinh dục), 9 loại vắc-xin HPV (bao gồm các loại HPV bổ sung31,33,45,52,58 – 15% các loại HPV gây ung thư ở phụ nữ, 4% các loại HPV gây ung thư ở nam giới)
Các loại và vắc-xin phòng bốn loại HPV có tác dụng bảo vệ lẫn nhau đáng kể chống lại các týp HPV khác Cả ba loại vắc xin này đều có hiệu quả chống nhiễm trùng HPV và sự hình thành khối u cổ tử cung và âm đạo. Tiêm chủng vắc xin HPV Chương trình sẽ giúp giảm tỷ lệ CIN cấp độ cao đã có trong cộng đồng, giảm tỷ lệ nhiễm HPV, giảm tỷ lệ mắc bệnh lậu và ngăn ngừa bệnh liên quan đến nhiễm vi-rút và các chủng vi-rút có tác dụng bảo vệ bằng vắc-xin.
Hiệu quả của vắc-xin dự kiến sẽ giảm ở hơn 70% trường hợp ung thư cổ tử cung trong gánh nặng ung thư đã được thiết lập.